Учёные нашли способы победить неизлечимые формы рака
Новости о сенсационных результатах исследований, посвященных эффективным способам борьбы с раком, появляются все чаще. С другой стороны, очевидного прогресса в борьбе с онкологическими заболеваниями по-прежнему нет. Что стоит за громкими заявлениями и когда научные открытия начнут помогать больным, разбиралась «Лента.ру».
История вопроса
Опухоли возникают из клеток, которые бесконтрольно делятся. Это случается из-за появления мутаций в ДНК таких клеток. Причем не абстрактных, а затрагивающих гены-регуляторы клеточного деления.
Мутировавшие гены кодируют мутантные белки, которых в здоровых клетках быть не должно. По идее, иммунная система должна отслеживать такие вещества и уничтожать объекты, их производящие. Так оно и происходит до поры до времени. Беда в том, что клетки злокачественных опухолей мутируют так быстро, что Т-лимфоциты (основные охотники за потенциально чужеродными объектами в организме) не успевают их находить и обезвреживать. Кроме того, иногда сами клетки опухоли выделяют вещества, сигнализирующие лимфоцитам: время умерить свою активность. Как итог — никакой реальной борьбы с опухолью не происходит.
В принципе, ситуацию можно изменить, и логичнее это делать не со стороны опухолевых клеток, а со стороны Т-лимфоцитов: надо научить их не реагировать на «успокаивающие» сигналы от опухоли.
Как правило, чтобы воспринять какое-то вещество извне как сигнал, нужно иметь рецепторы к этому веществу. На поверхности Т-лимфоцитов находятся белки-рецепторы к сигнальным молекулам опухолевых клеток. Если заблокировать работу одного или нескольких типов таких рецепторов, Т-лимфоцит, несмотря на сигналы извне, все же активируется и будет уничтожать опухоль. Такую блокировку обычно проводят с помощью моноклональных антител. Лекарство, содержащее в себе моноклональные антитела, легко узнать по окончанию «-аб» (от слова antibody — антитела) в его названии. Например, для иммунотерапии меланом пару лет назад разрешили использовать ниволумаб и пембролизумаб.
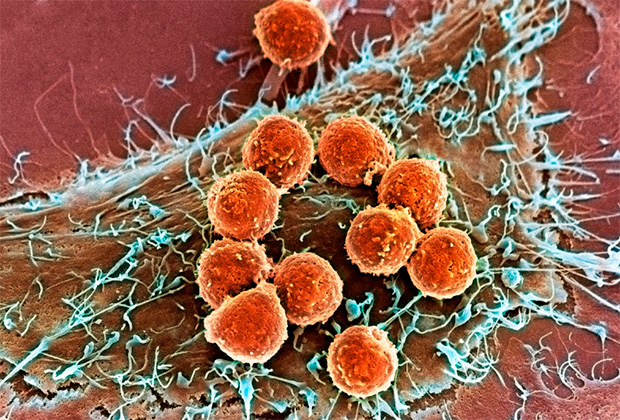
Т-лимфоциты (оранжевые) атакуют раковую опухоль
Конечно, у активации иммунных клеток есть свои издержки. Т-лимфоциты могут атаковать не только опухоль, но и родные здоровые ткани. Впрочем, побочного эффекта может и не быть, либо с ним можно будет справиться.
Соль сенсации
Недавно на ежегодной встрече Американской ассоциации содействия развитию науки (AAAS) сотрудник Центра исследования рака имени Фреда Хатчинсона (Fred Hutchinson Cancer Research Center) представил сенсационный доклад. Группе безнадежно больных с лимфоцитарными опухолями, от которых не помогало ни одно испробованное лекарство, ввели одну дозу измененных клеток собственной иммунной системы. Результат: у 90 процентов пациентов опухоли исчезли. Это пока неофициальные данные, будущая научная статья покажет, насколько новому методу можно доверять.
В клинических испытаниях, о которых идет речь, пациентам в кровь вводили не антитела, а их собственные измененные Т-лимфоциты. В ДНК соответствующих клеток больных с помощью вирусных векторов (не способных к заражению) встроили ген химерного антигенного рецептора (CAR). Этот рецептор состоит из нескольких белков, каждый из которых участвует в иммунном противоопухолевом ответе. Например, в составе CAR есть сигнальный домен рецептора CD28, необходимого для активации и выживания Т-лимфоцитов; поверхностный белок CD3-дзета, выборочно связывающийся с рецептором опухолевых клеток CD19; и укороченная форма человеческого эпидермального фактора роста (EGFRt) с иммуностимулирующим и противоопухолевым эффектом. Т-лимфоциты с CAR должны были бороться с опухолями из собственных предшественников — недифференцированных лимфоцитов (лимфобластов), против которых не помогли никакие виды химиотерапии. Измененные Т-лимфоциты вводили (как правило, всего один раз) больным острым и хроническим лимфобластным лейкозом, а также неходжкинскими лимфомами.
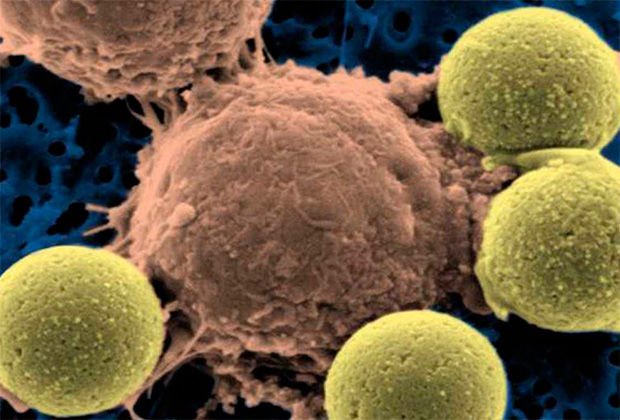
Химерный антиген-рецептор активно используется в борьбе с раком
Фото: Penn Medicine
Удивительно, но у большинства пациентов (27 из 29 с острым лимфобластным лейкозом и 19 из 30 с неходжкинской лимфомой) через несколько недель после введения Т-лимфоцитов с CAR опухоли не просто перестали расти, а даже полностью или почти полностью исчезли. Это показали анализы красного костного мозга и компьютерные томограммы. Правда, у небольшого числа участников возникли осложнения в виде обильного выброса цитокинов (сигнальных молекул иммунной системы) — та самая реакция, которая приводит к избыточной активации иммунитета и попутно к ознобу, лихорадке и прочим неприятным ощущениям.
Кому-то повезло еще меньше: двое скончались в результате острой реакции иммунной системы. Это может прозвучать кощунственно, однако гибель двоих смертельно больных пациентов, которым изначально прогнозировали не более пяти месяцев жизни, ученые сочли не чрезмерной платой за разработку столь успешной методики. Так или иначе, время и дальнейшие результатов клинических исследований покажут, на сколько терапия модифицированными Т-лимфоцитами продлевает жизнь больных.
Запереть внутри
Проблема с раковыми новообразованиями еще и в том, что они неоднородны по своей структуре. Клетки опухоли постоянно мутируют, и все по-разному. В итоге получается несколько популяций клеток, каждая из которых имеет собственную — большую или меньшую — устойчивость к химиотерапии и влияниям со стороны иммунной системы. Именно поэтому полное уничтожение опухолей кажется фантастикой, и по той же причине опухоли часто возвращаются после прекращения лечения. В связи с этим возникла идея: опухоли не надо уничтожать, достаточно мешать им разрастаться.
Об этом говорится в недавней статье из научного журнала Science Translational Medicine. Специалисты из штата Флорида протестировали на мышах два препарата для химиотерапии рака молочной железы.
Новые методы лечения сначала испытывают на мышах
Фото: Robert F. Bukaty
В одном случае они вели терапию стандартным курсом, направленным на как можно более полное уничтожение опухоли; вторая схема лечения предполагала, что сначала грызунам дадут большую дозу лекарства, а потом, если опухоль на эту дозу отреагирует, будут ее постепенно уменьшать. Как ни странно, последний подход оказался эффективнее: у 60 процентов животных даже при сравнительно низких дозах препарата опухоли продолжили уменьшаться.
Кроме того, у большинства животных опухоли не начинали расти даже после того, как их переставали лечить. Сработал и такой принцип: чем меньше в теле лекарства, тем слабее его токсический эффект и тем лучше чувствует себя организм в целом.
Прививка от рака
Ученые из Университетского колледжа Лондона (University College London) и их коллеги из Массачусетса и Гарварда и вовсе предлагают не хирургическое и медикаментозное лечение опухолей, а вакцинирование.
На самом деле «прививка против рака» — давно известная и горячая тема, но создать реальную вакцину от злокачественных опухолей почти невозможно. Причина та же: раковые клетки постоянно мутируют, и никто не может предсказать, какими они будут через неделю. Тем более нельзя со стопроцентной точностью предсказать, какой будет опухоль у пока еще здорового человека. Можно только использовать принцип, лежащий в основе обычных вакцин: берется некий агент, вызывающий заболевание, у него отыскиваются характерные черты, на которые и реагируют клетки иммунной системы. Эти характерные черты — молекулы с поверхности клеток или с оболочек вирусов, которые называют антигенами. Вакцину вводят в организм затем, чтобы показать клеткам иммунной системы, кого атаковать и по каким признакам вычислить «врага».
Разумеется, у клеток злокачественных опухолей есть свои антигены. Их можно обнаружить, взяв пробу опухоли больного и зная, какие белки в принципе могут встречаться на поверхности клеток определенных типов. Зная «репертуар» антигенов опухоли, можно создать вакцину против нужного вида рака для конкретного пациента. Кроме того, есть вероятность, что в организме больного удастся найти клетки, которые уже эффективно борются с его опухолью, и, как в случае с терапией лимфомы модифицированными Т-лимфоцитами, размножить эффективных бойцов вне организма, а потом вернуть их в тело пациента. Фактически речь вновь идет об активации собственного иммунитета.
Конечно, эта процедура не из дешевых, так как предполагает полностью индивидуальный подход, зато она обещает быть действенной — по крайней мере в отношении рака легких. Клинических испытаний «вакцин» против рака легких пока нет, но исследователи ожидают, что смогут запустить их в ближайшие пару лет.
Сложно ожидать, что число больных раком уменьшится в обозримом будущем. Продолжительность жизни растет, а вместе с ней — и вероятность получить злокачественную опухоль. Многие на первый взгляд многообещающие работы могут оказаться невоспроизводимыми: одна команда ученых проводит серию экспериментов и получает один результат, а другая при таких же условиях выдает совершенно другой.
Тем не менее сейчас ведется настолько много разнообразных исследований в области онкологии, что действенный метод терапии для какого-нибудь вида рака должен найтись хотя бы случайно. Обнадеживает и тот факт, что изыскания ученых в этой области уже не похожи на поиск черной кошки в темной комнате (взять хотя бы новые идеи с активацией иммунной системы). Нам остается только запастись терпением.






 Общество «Зеленский обидел предателей Украины и отомстил Киркорову за подзатыльник»
Общество «Зеленский обидел предателей Украины и отомстил Киркорову за подзатыльник»  Наука и техника «SpaceX произвела шестой тестовый запуск ракеты Starship»
Наука и техника «SpaceX произвела шестой тестовый запуск ракеты Starship»  Политика «Amnesty International осуждает США за передачу противопехотных мин Украине»
Политика «Amnesty International осуждает США за передачу противопехотных мин Украине»  Экономика «Італія виділить 200 млн євро на відбудову української енергосистеми»
Экономика «Італія виділить 200 млн євро на відбудову української енергосистеми»  Мир «Молодой норвежец делился информацией с российскими и иранскими властями»
Мир «Молодой норвежец делился информацией с российскими и иранскими властями»  Мир «Лондон и Кишинев договорились о совместном противодействии российской агрессии»
Мир «Лондон и Кишинев договорились о совместном противодействии российской агрессии»